PADECER LUPUS U OTRA ENFERMEDAD AUTOINMUNE EN TIEMPOS DEL COVID-19
El virus y su familia: CORONAVIRUS
Publicación cedida por Dr. Norberto Ortego Centeno, Jefe de la Unidad de Enfermedades Autoinmunes Sistémicas
- Se trata de una familia extensa y antigua de virus.
- En el microscopio electrónico tienen una «corona» alrededor que es lo que le da el nombre
- Hay innumerables tipos de coronavirus en murciélagos, roedores y pájaros
- La mayoría no han pasado al hombre.
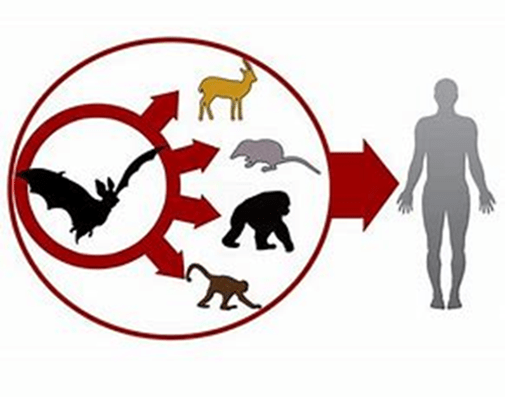
- Desde el reservorio los virus se trasmiten a un «hospedador intermedio» donde desarrolla la capacidad de infectar a los humanos.
- Hasta ahora «solo» se conocían 6 especies que podían infectar al humano.
- Estos 4: HCoV-229E, HCoV-OC43, HCoV-NL63 y HKU1 (la H del nombre quiere decir que infectan al humano) son de distribución mundial.
Responsables del 5-10% de las infecciones del tracto respiratorio superior (resfriados) en adultos.
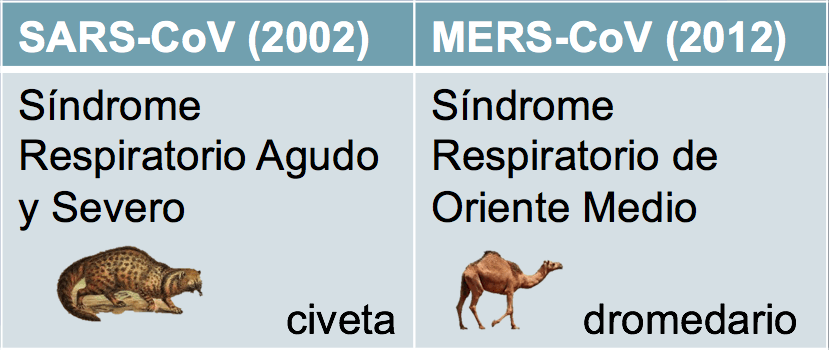
Dos coronavirus son responsables de sendas infecciones graves:
- SARS-CoV en 2002 del Síndrome Respiratorio Agudo Severo.
- MERS-CoV en 2012 del Síndrome Respiratorio del Oriente Medio.

- Un nuevo coronavirus se identificó como causante de neumonía en trabajadores del mercado de Wuhan (China) en 12/2019.
- Se denominó SARS-CoV-2. Produce la enfermedad COVID-19.
- Su origen posiblemente es el murciélago del que pasaría, o no, a un «hospedador» intermedio, posiblemente el pangolín, donde desarrolló la capacidad de infectar al humano.
Pangolín
- Es un mamífero «amenazado» por el hombre.
- Su carne se considera un manjar.
- Las escamas se utilizan en la elaboración de medicamentos tradicionales chinos utilizados en el tratamiento de afecciones múltiples (cáncer, artritis…)
SARS-CoV-2 (COVID-19)
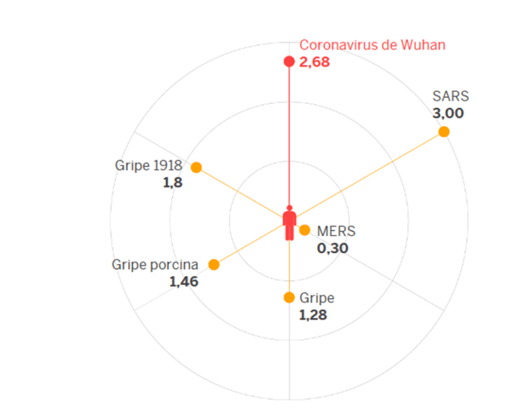
- Del humano se trasmite a otros humanos.
- Y lo hace de una forma altamente «eficiente».
- Un contagiado se calcula que trasmite el virus a casi 3 personas (más del doble que el virus de la gripe)
- R0 (ritmo básico de reproducción) = 2,24-3,58
- Es un virus muy sensible a los rayos ultravioleta y al calor.
- Muy sensible también a diferentes solventes como el alcohol (75%), lejía y jabón.
¿Y como se contagia?
- Conocer como se trasmite una enfermedad es fundamental para luchar contra ella.
- Los trasmisores de COVID-19 son las personas infectadas.
¿Sólo contagian los sintomáticos?
- Preferentemente contagian los enfermos con síntomas.
- Pero pueden hacerlo también los infectados, antes de presentar síntomas y personas infectadas que no han desarrollado síntomas o estos han sido muy leves y no saben que lo están.
¿Y cómo se contagia entre humanos?
- Conocer como se trasmite una enfermedad es fundamental para luchar contra ella.
- A partir de una persona infectada por la exhalación, estornudos y tos, se generan gotas de secreciones de diferente tamaño y una nube de aerosoles que trasportan al virus.
- La Organización Mundial de la Salud (OMS) señala que la enfermedad puede propagarse de persona a persona a través de las gotitas procedentes de la nariz o la boca que salen despedidas cuando una persona infectada tose o exhala.
- Esas gotas pueden contactar, e infectar, a otra persona o depositarse sobre objetos (fómites) y contagiar a través del contacto directo con las manos que luego llevamos a la cara.
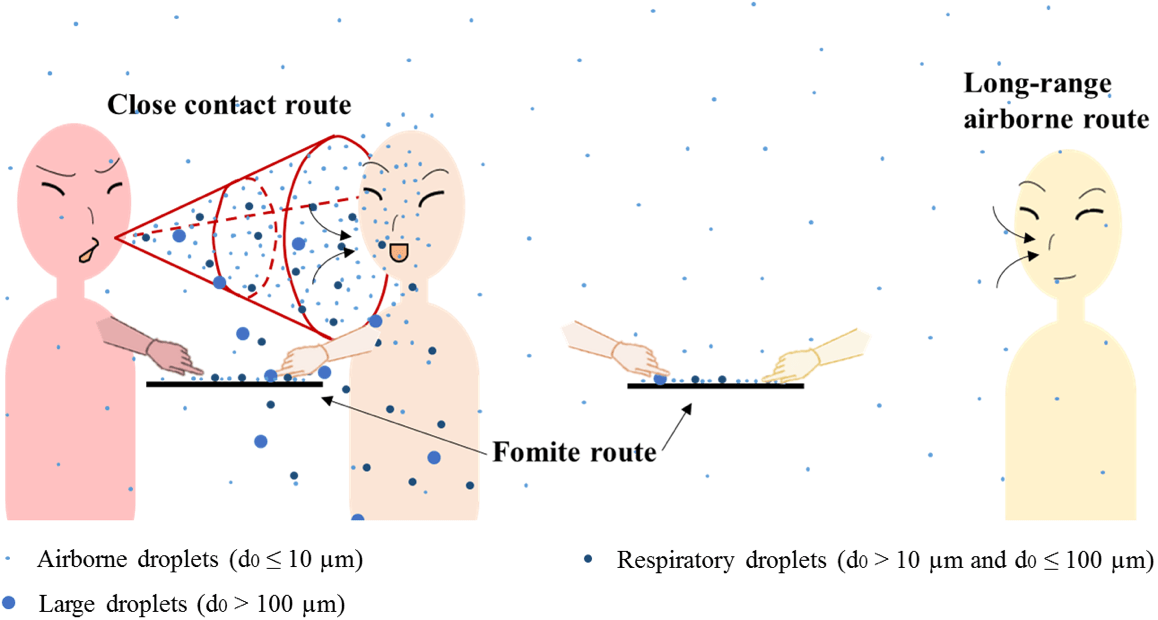
- La OMS indica que es «importante» mantenerse a más de 1 metro de distancia de una persona contagiada de coronavirus, porque se podrían infectar si inhalan las gotas esparcidas a través de la tos, exhalaciones o estornudos.
- Los CDC (Centros para el Control y Prevención de las Enfermedades) americanos recomiendan ampliar la separación a 2 metros.
- Según investigaciones recientes (Lydia Bourouiba, JAMA 26/03/2020), al toser o estornudar se genera una «nube de gas» cargada de virus que podría alcanzar hasta 7-8 metros.
- A partir de esa «nube» los virus pueden depositarse en los objetos del entorno.
¿Cuánto tiempo permanece el virus en las superficies?
- En aerosoles (las partículas en suspensión del aire) durante un tiempo máximo de 3 horas.
- En el cobre hasta 4 horas (presente en muchas monedas).
- Hasta 24 horas en el cartón y
- Hasta 2-3 días en el plástico y el acero inoxidable.
Una aclaración
Aunque el virus del COVID-19 se ha aislado en las heces, NO hay evidencia de que se trasmita por las heces.
¿Y si nos infectamos?
- ¿Cuál es el tiempo de incubación? Entre 2-7 días como norma (puede llegar a 2 semanas).
¿Qué síntomas?
- LA MAYORÍA DE LOS CASOS SON LEVES.
- Fiebre: 80-85% de los casos. Mala respuesta antipiréticos.
- Tos seca.
- Dolor de garganta.
- Cefalea.
- Malestar general.
- Dolor muscular.
- Pérdida de gusto y de olfato SIN mucosidad.
- Dificultad respiratoria.
En algunos pacientes…
- Se desarrolla un cuadro moderado de afectación pulmonar (neumonía leve) que cursa con tos, respiración rápida (taquipnea) y dificultad respiratoria (disnea).
En pocos pacientes…
- A los 7-8 días se produce un estado de «hiperinflamación» que pone en marcha NUESTRO PROPIO ORGANISMO, que se denomina «tormenta de citoquinas» y es capaz de producir una neumonía grave y una afectación generalizada de órganos que, en ocasiones, por desgracia, conduce a la muerte.
- En caso de llegar a esta fase se instauran tratamientos de los que habitualmente utilizamos en las enfermedades autoinmunes (pulsos de corticoides, tocilizumab, baracitinib, anakinra, etc.), que están salvando muchas vidas.
¿Cuánto duran los síntomas?
- El tiempo desde el inicio de los síntomas hasta la recuperación es de dos semanas cuando la enfermedad ha sido leve y 3-6 semanas cuando ha sido grave o crítica.
¿Se puede infectar tras pasar la enfermedad?
- Tanto la Organización Mundial de la Salud (OMS) como el Ministerio de Sanidad advierten de que no se considera que una persona «esté curada» o haya superado por completo la enfermedad hasta después de 14 días de autoaislamiento domiciliario tras el alta médica y remisión de los síntomas o bien tras dar negativo en la prueba de PCR.
¿Tras la infección se crea inmunidad?
- La idea es que SÍ.
- Al menos una inmunidad de corta duración.
¿Y cómo se puede controlar?
- Esta infección, en la actualidad, no dispone de una vacuna.
- La principal estrategia es el «distanciamiento social» y la higiene estricta, a fin de combatir la alta capacidad de infección que tiene el virus.
- El objetivo es que el R0 baje de 1.
Distanciamiento social

- Evitar el contacto cercano con personas infectadas o posiblemente infectadas. Mantener distancia de seguridad de 1,5 a 2 metros.
- No tocarse los ojos, la nariz y la boca.
- Quedarse en casa si nos encontramos enfermos (y ahora también cuando no).
- Toser o estornudar en el codo y usar pañuelos desechables que se tiran a la basura y
- Limpiar y desinfectar objetos y superficies que se tocan con frecuencia.
La importancia de la mascarilla
- No todas son iguales.
- La mascarilla protege, fundamentalmente, a las personas que rodean a los infectados.
- Se considera que muchas personas «infectadas» NO tienen síntomas o los que tienen son muy leves.
- Estas personas pueden TRASMITIR la infección.
- Hasta ahora no se había recomendado el uso de mascarilla (OMS y CDC).
- El Dr. George Gao (Jefe del Centro Chino para el Control y Prevención de Enfermedades) considera que su uso es fundamental para el control de la enfermedad.
- La idea es que TODOS debemos comportarnos como si estuviéramos infectados.
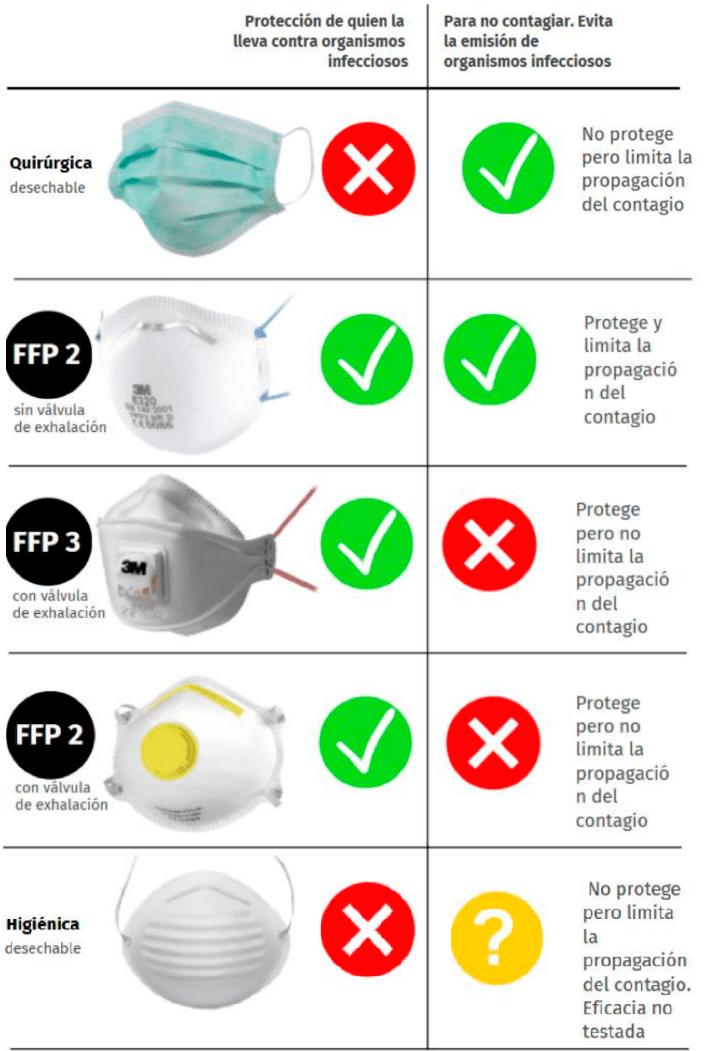
¿Cómo utilizar la mascarilla?
- Antes de ponerse una mascarilla, lávese las mano.
- Cúbrase la boca y la nariz con la mascarilla y asegúrese de que no haya espacios entre su cara y la máscara.
- Evite tocar la mascarilla mientras la usa; si lo hace, lávese las mano.
- Cámbiese de mascarilla tan pronto como esté húmeda y no reutilice las mascarillas de un solo uso.
- Para quitarse la mascarilla: quítesela por detrás (no toque la parte delantera de la mascarilla); deséchela inmediatamente en un recipiente cerrado; y lávese las manos.
El lavado de manos
- Es fundamental en la lucha contra el COVID19.
- Lavarse las manos después de tocar cualquier objeto que pudiera estar contaminado.
- Puede hacerse con agua y jabón o desinfectante a base de alcohol (al menos 60% de alcohol)
- Un tiempo mínimo de 30 segundos.
- Secarlas con toalla personal o de papel.
¿Cuándo lavarse las manos?
- Después de sonarte la nariz, toser o estornudar.
- Después de visitar un espacio público, como transportes, mercados y lugares de culto.
- Después de tocar superficies fuera de tu hogar, por ejemplo, dinero.
- Antes, después y mientras estés cuidando a una persona enferma.
- Antes y después de comer.
- Antes y después de utilizar la mascarilla.
Sobre el uso de guantes
Las recomendaciones del Ministerio de Sanidad son:
Las personas que tienen mayor riesgo, como los inmunodeprimidos, o la gente mayor sí puede usarlos como una medida de protección, pero no es conveniente que lo haga el resto de la población.
Los guantes no eximen del contagio del virus. Estos artículos de protección también pueden contaminarse.
Como utilizarlos:
- Lávate las manos para ponértelos.
- Evita tocarte la cara con ellos.
- Quítatelos sin tocar la superficie que ha estado expuesta (la forma de hacerlo es la siguiente. dándole un pellizco en la zona de la palma y darle la vuelta para quitar uno. Para el otro guante, introduces el dedo índice de la mano desnuda dentro del guante y le das la vuelta)
- Tíralos después de usarlos.
- Lávate y desinfecta las manos inmediatamente después.
La importancia de identificar a los infectados
- La OMS recomienda realizar hacer test de forma masiva para identificar a los infectados.
- La realidad es que no hay posibilidad de hacerlos a «todo el mundo».
- Cada vez dispondremos de más medios.
- Mientras tanto, es fundamental identificar, por lo menos a los sintomáticos.
- Cualquier episodio de fiebre, en esta situación debe considerarse una infección por COVID-19 y el paciente debe mantenerse aislado.
COVID-19 y enfermedades autoinmunes
- Desgraciadamente hay poca información al respecto.
- Una certeza es que muchas enfermedades «autoinmunes», especialmente los pacientes que toman medicamentos inmunosupresores y/o glucocorticoides, tienen más riesgo de contraer infecciones.
COVID-19 y grupos de riesgo
El Ministerio de Sanidad nos dice que hay 7 grupos de riesgo:
- Personas que tienen más de 60 años.
- Enfermedades cardiovasculares e hipertensión arterial.
- Diabetes.
- Enfermedades pulmonares crónicas.
- Cáncer.
- Inmunodepresión.
- Embarazo.
¿Qué quiere decir grupo de riesgo?
- Que son grupos que tenemos que «cuidar» especialmente por diferentes motivos.
- Las personas mayores de 60 años porque, por razones obvias, tienen una mayor mortalidad.
- Hay que vigilarlos «especialmente»
El embarazo
- Aparece en el listado por la importancia «social» de este grupo.
- Parece predominar la infección en el tercer trimestre.
- El cuadro clínico NO parece ser más grave que en el resto de la población joven y sana.
- NO parece existir transmisión «vertical» del virus de madre a feto (a través de la placenta).
- El virus no se ha detectado ni en el líquido amniótico, ni en el cordón umbilical, ni en la placenta.
- El recién nacido SÍ puede infectarse al estar en contacto con su madre si ésta es positiva.
Sobre los inmunodeprimidos
¿Quién se considera inmunodeprimido?
- Pacientes tratados de cáncer.
- Pacientes en tratamiento por diferentes enfermedades autoinmunes: lupus eritematoso sistémico, artritis reumatoide, esclerosis múltiple, enfermedad inflamatoria intestinal, sarcoidosis,, vasculitis, etc.
- HIV no controlados.
- Trasplantados de diferentes órganos o médula ósea.
El día 21 de Marzo los Dres. Enrique de Ramón y Norberto Ortego hicimos este comunicada a petición de FELUPUS:
- Los pacientes con enfermedades autoinmunes en general, sean sistémicas u órgano-específicas, no parecen predispuestos a contraer la infección por el nuevo coronavirus, SARS-CoV-2.
- No obstante, las personas con estas patologías, que toman medicamentos inmunosupresores/inmunomoduladores para el control de su enfermedad se consideran de «alto riesgo» o «vulnerables». Esto significa que tienen un mayor riesgo de una infección más grave o complicaciones del virus si están infectados. Sin que exista, hoy en día, una gradación de fármacos o situaciones que se acompañen de mayor o menor riesgo.
- Por otra parte, hay que recalcar que se considera que un enfermo “bien” controlado está en mejores condiciones de afrontar la enfermedad que otro “descontrolado”, por lo que no se recomienda abandonar la medicación sin indicación médica.
El día 31 de Marzo la Sociedad española de Reumatología expresa:
- Actualmente, no hay datos específicos sobre pacientes con enfermedades reumáticas o que reciben medicamentos inmunomoduladores… Por lo tanto, y mientras no haya datos sobre la influencia de este tipo de medicación, los pacientes que toman dichos tratamientos deberían seguir la norma habitual e interrumpir la terapia solo si se producen episodios de infección.
- Hasta la fecha, no se ha descrito que los pacientes con enfermedades reumáticas que reciben tratamientos biológicos o con fármacos inmunosupresores sean un grupo de riesgo para desarrollar formas más graves de la enfermedad causada por el coronavirus (SARS-Cov-2). Sin embargo, en este estado de incertidumbre, un número importante de médicos cree razonable considerar estos pacientes como “de riesgo” y actuar consecuentemente en caso de que se contagien.
¿Qué supone pertenecer a un grupo de riesgo?
- QUE SE DEBEN EXTREMAR LAS MEDIDAS DE PROTECCIÓN
- Las mismas que se indican en la población general, PERO MÁS
Sobre los antipalúdicos
- Deben su nombre a su eficacia en el tratamiento del paludismo (una infección causada por un parásito)
- En el s. XVII la condesa de Chinchón, virreina del Perú, contrajo la malaria, la trataron con polvos de la corteza del quino y curó. Se extendió el uso con este fin.
- En 1894 Payne describió la eficacia en las lesiones cutáneas del lupus.
- Durante la II Guerra Mundial 4 millones de soldados tomaron antipalúdicos para prevenir la malaria en el Pacífico y Norte de África. Se vio que pacientes con artritis y lupus MEJORABAN.
- Page lo utilizó en 18 pacientes con lesiones cutáneas del lupus que mejoraron.
- En la actualidad se considera que todos los pacientes de lupus deben tomar antipalúdicos salvo contraindicación.
- Pero, además, los utilizamos en otras enfermedades:
- Artritis
- Sarcoidosis
- Dermatomiositis
- …
- Y en estas estamos cuando llegó el COVID19.
- La cloroquina actúa en diferentes pasos de la infección por el virus.
- En la práctica clínica demostró su capacidad para reducir la aparición de neumonía grave , la duración de los síntomas y el tiempo de eliminación del virus.
- Se recomendó en el tratamiento del COVID-10 en China.
- La hidroxicloroquina es un análogo de la cloroquina mejor tolerada que en un pequeño estudio francés, con muchas limitaciones metodológicas, encontró que asociada a azitromicina conseguía un descenso de la carga vírica a los 6 días de tratamiento.
- Se utiliza en la práctica, pero hay ensayos clínicos en marcha para ver su utilidad real.
El tuit de Donald Trump
- El 21/03/20 Donald Trump hizo un tuit alabando ese tratamiento.
- Se disparó el consumo del fármaco y se recogió alguna muerte por efectos adversos.

Antipalúdicos y prevención
- A día de hoy NO hay ninguna evidencia para recomendar el uso de cloroquina o hidroxicloroquina para prevenir la infección.
- Hay en marcha algunos ensayos clínicos que aportarán información en las próximas semanas.
- Se han comunicado fallecimientos de personas que se han automedicado.
- Si se utilizan de forma indiscriminada puede dejarse sin el fármaco a enfermos que los precisan para el control de sus enfermedades.

¿Qué está pasando con los enfermos autoinmunes que contraen la enfermedad?
- Hay muy poca información.
- Unos autores italianos comunican su experiencia, sobre todo en AR y espondiloartropatía, con diferentes tratamientos, y encuentran una evolución similar a otras personas.
- El condicionante de evolución más importante sería la edad más que la enfermedad o los tratamientos.
- Mi impresión personal (nivel de evidencia 5) es que nuestros enfermos evolucionan igual que el resto de la población.
Sobre los antiinflamatorios
- No hay evidencia de que agraven la enfermedad (COVID-19).
- Pero, en general, no se llevan bien con las infecciones respiratorias.
- Por eso… EN CASO DE FIEBRE, SE RECOMIENDA ACETAMINOFENO (PARACETAMOL)
Publicación cedida por Dr. Norberto Ortego Centeno

